DOMANDE FREQUENTI




INDICAZIONI POST CHIRURGICHE PER CHIRURGIA ORALE E IMPLANTOLOGIA
Qualsiasi intervento chirurgico dentale eseguito nel cavo orale produce una serie di reazioni che devono essere controllate affinché la guarigione avvenga in modo rapido.
Sono da considerarsi reazioni normali un gonfiore moderato dei tessuti vicino al sito dell’intervento, leggeri rialzi termici e la presenza di ematomi nei giorni successivi all’operazione.
Affinché tali sintomi possano essere ridotti al minimo ci sono alcuni consigli che, se rispettati, vi consentiranno di vivere al meglio l’esperienza post-operatoria.
- continuare l’assunzione dell’antibiotico per almeno 5 giorni ogni 12 ore
- assumere antidolorifici secondo indicazioni dello specialista
- applicare il ghiaccio nel giorno dell’intervento per almeno 2 ore
- usare il collutorio alla clorexidina 0,2% per 2-3 volte al giorno, sciacquandosi delicatamente
- non assumere acido acetilsalicilico (aspirina)
- in caso di interventi nell’arcata superiore, soffiare il naso delicatamente per una settimana e starnutire a bocca aperta
- applicare delle garze umide se persiste sanguinamento
- dormire con uno o due cuscini in modo da mantenere la testa sollevata e appoggiarsi sulla parte non operata
E poi ecco qualche altra indicazione post-chirurgica sullo stile di vita che potrebbe aiutarvi:
- moderare gli sforzi fisici ed evitare di praticare sport per alcuni giorni
- masticare dalla parte opposta rispetto al sito dell’intervento
- mangiare cibi morbidi e tiepidi
- non utilizzare lo spazzolino e/o lo scovolino nella zona sottoposta a chirurgia
- non fumare
Ricordiamo a tutti i pazienti che fanno uso di farmaci di informare preventivamente il medico, onde evitare effetti collaterali dovuti all’uso di antibiotici o antidolorifici.
Per qualsiasi chiarimento o dubbio circa il corretto comportamento da adottare, in caso di intervento chirurgico dentale, potete sempre contattarci.
COVID-19
Una sfida senza precedenti, per tutti. Il Ministero della Salute, guidato dalle società scientifiche odontoiatriche ha stabilito delle semplici regole da seguire per chi deve rivolgersi al dentista.
Le procedure di sanificazione non sono cambiate molto.
Già prima dell’emergenza COVID erano eseguite in modo efficace dopo ogni paziente. Sono cambiate alcune regole da seguire ed alcuni dispositivi di protezione individuale.
Per quanto riguarda la sopravvivenza del virus, le linee guida recitano:
“I coronavirus della SARS e della MERS sono efficacemente inattivati da adeguate procedure di sanificazione che includano l’utilizzo dei comuni disinfettanti di uso ospedaliero, quali ipoclorito di sodio (0.1% -0,5%), etanolo (62-71%) o perossido di idrogeno (0.5%), per un tempo di contatto adeguato”
Si può andare dal dentista nel caso in cui non sussistono problemi individuali legati alla trasmissione del virus come febbre al di sopra dei 37,5 gradi, raffreddore, tosse, difficoltà respiratorie subentrate negli ultimi 14 giorni.
Inoltre non si deve essere stati a contatto con persone con questi sintomi o con individui infetti.
Lo studio dentistico che segue le linee guida dettate avrà cura di avere:
Un livello di attenzione costante ed adotterà sempre le norme preventive di igiene, disinfezione e sterilizzazione, ed indossando i mezzi barriera protettivi personali.
L’agenda sarà gestita in maniera consapevole tale da intraprendere: “qualsiasi azione che non favorisca la formazione di assembramenti, ad esempio di entrare e uscire ad orari scaglionati”.
Gli attuali protocolli consentono di mantenere gli standard di sicurezza necessari per affrontare al meglio le terapie odontoiatriche. Le regole suggerite dal Ministero della Salute suggeriscono una serie di punti che abbiamo riassunto.
Ecco in maniera chiara e veloce i passaggi che vengono seguiti per ogni paziente e per ogni operatore:
Linee Guida per il Paziente:
L’appuntamento sarà preceduto da Triage telefonico per limitare i rischi al minimo.
- All’arrivo sarà monitorata la temperatura.
- Al tuo arrivo rimuovi giacca, borsa e dispositivi cellulare usando appendiabiti e sacchetti che ti saranno forniti
- Igienizza le mani con il gel fornito dallo studio
- Compila questionario con le informazioni necessarie
- In sala d’attesa mantieni sempre la distanza e la mascherina
Linee guida per lo staff clinico:
- Lavaggio delle mani con sapone per almeno 40 secondi.
- Indossare guanti monouso
- Indossare camice monouso
- Indossare la cuffietta
- Indossare mascherina FFP2 e la mascherina chirurgica
- Indossare occhiali e lo schermo di protezione
Le unità operative saranno sanificate come sempre avvenuto anche prima dell’arrivo del virus SARS-CoV-2 tra un paziente e l’altro.
Nel nostro studio, tutto il materiale viene eliminato in appositi contenitori per rifiuti speciali.
Tutti gli strumenti che vengono a contatto con il paziente sono sottoposti al ciclo di trattamento di sterilizzazione che prevede l’utilizzo di lavatrici apposite, vasche ad ultrasuoni e autoclavi di ultima generazione per eliminare ogni rischio di trasmissione di infezioni.
I severi protocolli di igiene che attuiamo sono adeguati alle normative nazionali (D.Lgs 81/2008 e s.m.i.) ed internazionali (UNI EN 556-1:2002).
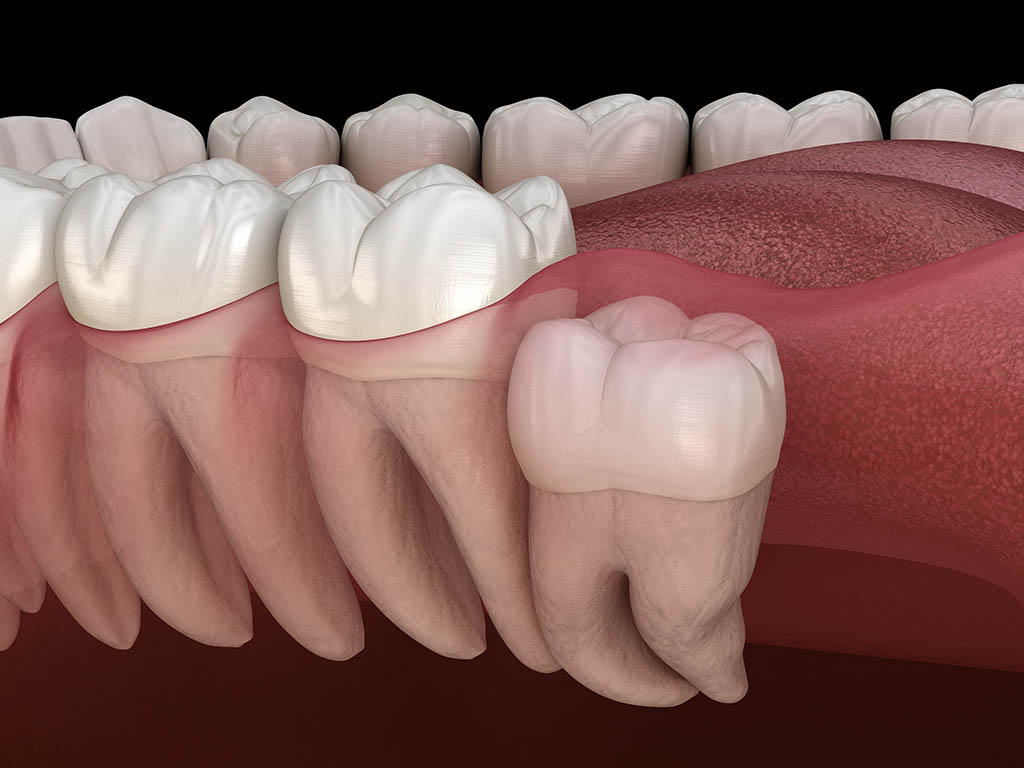
DENTI DEL GIUDIZIO, ESTRAZIONE SI O NO ?
I Denti del giudizio possono creare non pochi disturbi. Nella maggior parte dei casi i denti del giudizio vengono estratti molto presto (prima dei 25 anni) in forma preventiva per evitare problemi futuri al paziente. In giovane età il rischio di danneggiare un nervo si abbassa sensibilmente. Non avendo ancora le radici completamente sviluppate, infatti, il dente viene estratto più facilmente. Tuttavia, se i denti del giudizio hanno spazio a sufficienza e se si possono pulire facilmente, non è necessario estrarli.
La scelta di estrarre il dente del giudizio può essere determinata da più cause.
Una di queste è quando compare il dolore.
Un dente del giudizio non erotto per esempio può dar origine a un’infiammazione o a un ascesso gengivale. Altre volte il dente può essere cariato e richiedere l’estrazione.
Sovente, infatti, i denti del giudizio sono talmente vicini ai denti adiacenti da rendere molto difficoltosa una pulizia accurata. Questo aumenta il rischio di formazione della carie poiché lo spazio tra la corona del dente e l’osso della mascella, o della mandibola, costituisce l’ambiente ideale per la proliferazione batterica. Se non è possibile pulire accuratamente i denti, i batteri si moltiplicano e provocano quindi infezioni e gravi infiammazioni.
Nella peggiore delle ipotesi, come detto, si può formare un ascesso che, non solo provoca forti dolori, gonfiori e febbre, ma può anche avere ripercussioni sullo stato generale di salute del paziente.
- Altro caso è quello del malposizionamento del dente del giudizio che si presenta orientato orizzontalmente ed essere a contatto con le radici del molare vicino. Il rischio di danneggiare quest’ultimo, o nei casi peggiori, provocarne la perdita, indica che è meglio togliere il dente del giudizio.
- Può accadere invece che il dente del giudizio e la gengiva si presentino sani ma la mancanza di spazio nell’arcata richieda di procedere con un’estrazione. Sarà lo specialista a valutare l’entità del problema ortodontico, o a fare una previsione di crescita nel caso di paziente giovane. Consideriamo che, se manca lo spazio necessario all’eruzione corretta del dente, questo potrebbe crescere storto, danneggiando la gengiva e i denti adiacenti, con una conseguente riduzione della funzione masticatoria.
L’estrazione di un dente del giudizio è un intervento chirurgico frequentissimo. Nella maggioranza dei casi non presenta complicazioni ma, soprattutto nelle situazioni più complesse, va necessariamente affrontato con competenza ed esperienza da un dentista altamente specializzato in chirurgia orale. In tal modo si eviterà la possibilità di ledere i nervi con conseguenze pesanti, o addirittura permanenti, sulla salute orale del paziente. L’ausilio di un supporto radiografico, associato a una dotazione strumentale adeguata consentirà di valutare effettivamente la complessità dell’operazione.
Il progresso tecnologico e scientifico ha fatto sì che il decorso post-operatorio sia mediamente tranquillo e sicuro.
Tuttavia, ognuno di noi vive il dolore in modo diverso. Questa condizione vale ovviamente anche per il dente del giudizio che in taluni soggetti può creare disagio. Il dolore e il gonfiore però possono essere controllati attraverso la giusta terapia farmacologica prescritta dal dentista pre e post-intervento. È consigliato, comunque non forzare i movimenti che risultano difficoltosi e tenersi in contatto con l’odontoiatra.

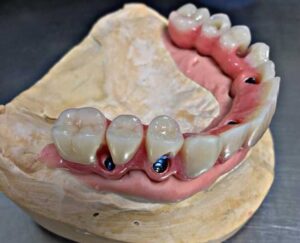
IMPLANTOLOGIA OVERDENTURE
Spesso si sente parlare di overdenture come alternativa alla protesi totale tradizionale (dentiera).
Le protesi tradizionali a volte risultano essere un problema non da poco per chi le porta ogni giorno. Le comuni dentiere, infatti, possono essere piuttosto instabili e creare nel paziente un senso di imbarazzo e insicurezza nelle operazioni quotidiane e nella vita sociale, come parlare o mangiare. Mentre alcune persone non riscontrano problemi e si sentono a proprio agio, altri patiscono fastidi per lo più di natura psicologica e pratica. Le dentiere, inoltre, possono risultare scomode e ingombranti, quasi come corpi estranei nella bocca. L’opzione più sicura per rimediare a questa instabilità e all’ingombro della classica dentiera è l’overdenture.
L’ Overdenture è una protesi dentaria rimovibile scelta sempre di più da pazienti, che rappresenta un’alternativa economica, affidabile e pratica tra la classica dentiera tradizionale e la protesi fissa supporta da impianti (toronto bridge).
L’overdenture è priva di palato, quindi meno ingombrante rispetto ad altre soluzioni
L’overdenture è costituita da due parti: l’impianto fisso, con attacco nella bocca del paziente e la protesi (i denti e gengiva artificiali), la parte rimovibile.
L’impianto si aggancia alla protesi, rendendola pertanto più stabile e facile da estrarre. L’overdenture si rimuove comodamente con una leggera pressione e un piccolo clic. Gli impianti ovviamente rimarranno stabili e ben saldi nelle loro sedi, mentre denti e gengiva artificiali potranno essere staccati per essere puliti agevolmente. Il materiale di cui è costituita la protesi è solitamente la resina con l’aggiunta di rinforzi in metallo. È stato riscontrato che le percentuali di successo degli impianti di overdenture variano tra il 92% e il 100%, a prescindere dal sistema di ancoraggio utilizzato e dall’età dei pazienti. Le protesi sono ancorate agli impianti con appositi attacchi-femmine che vanno a bloccarsi negli attacchi-maschi. I collegamenti più comuni possono essere sferici o con un ancoraggio a barra.
La scelta della connessione tra la sovrastruttura dei denti fissi e l’attacco dell’impianto deve essere fatta tenendo in considerazione diversi elementi, tra cui le condizioni anatomiche e morfologiche della mascella, la presenza di eventuali disturbi o patologie, il biotipo scheletrico, il tipo di occlusione, l’arcata antagonista, la posizione degli impianti, le abitudini igieniche del paziente.
L’ Overdenture risulta utile per quei pazienti che sono totalmente privi di denti, giusto compromesso pratico ed economico tra una protesi fissa su impianti e una convenzionale dentiera rimovibile.
Questi i vantaggi che l’ Overdenture garantisce:
– è una soluzione più economica rispetto la protesi fissa su impianti (Toronto bridge)
– è pratica da usare, si rimuove, si estrae e si riposiziona facilmente
– è semplice da pulire per effettuare le operazioni di igiene quotidiana
– è comoda, garantisce maggiore stabilità e comfort rispetto alla dentiera
– non richiede ribasature e adesivi come le dentiere
– produce benefici psicologici
– offre maggiore sensibilità in fase di masticazione (una migliore masticazione ha anche come conseguenza una migliore digestione)
– permette di parlare in modo migliore e più naturale
– l’operazione è meno invasiva per l’organismo
– i tempi di guarigione del paziente sono ridotti
TORONTO BRIDGE, COS’È?
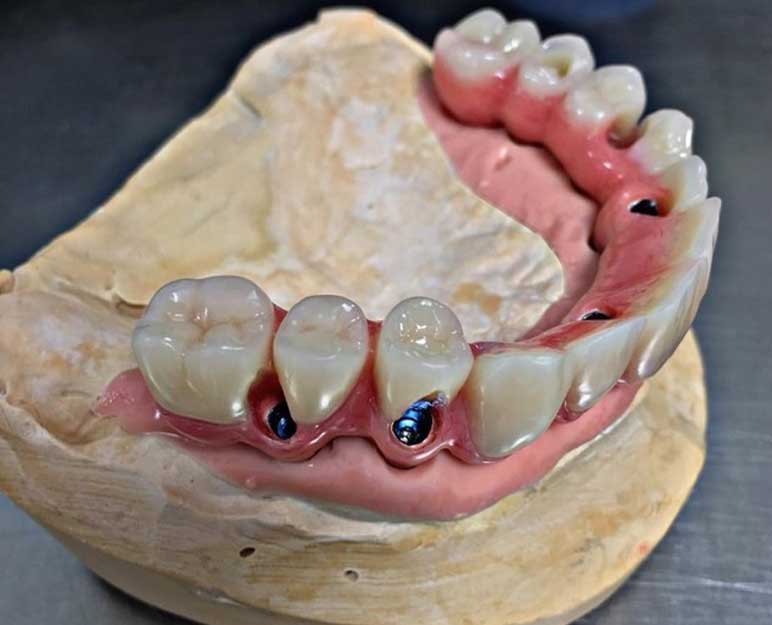
L’impianto dentale denominato Toronto Bridge è una protesi dentaria fissa totale, dotata di flangia, ovvero di gengiva fissa. Questo tipo di protesi viene fissata in maniera diretta, attraverso monconi (abutment), ad impianti dentali osteointegrati in titanio.
Questa soluzione protesica fu presentata per la prima volta in Canada , negli anni ’80.
Con la diffusione del Toronto Bridge è possibile andare letteralmente a sostituire l’arcata dentale inferiore o l’arcata dentale superiore, senza sottoporre il paziente a diverse incisioni con tutti i rischi annessi.
il Toronto Bridge di solito è composto da almeno dodici elementi dentali. Quindi, è in grado di andare a sostituire un numero molto elevato di denti, fino a coprire tutta l’arcata.
Questi denti artificiali ( generalmente 12 per arcata dentaria) possono essere realizzati in diversi materiali, la ceramica o la resina composita, la scelta, ovviamente, dipende dal paziente e di solito, all’aumentare del prezzo aumenta anche la positività del risultato.
La peculiarità del Toronto Bridge è che, oltre agli elementi dentali, esso è costituito da una parte di gengiva finta che in gergo odontoiatrico viene chiamata Flangia.
Come puoi facilmente intuire, l’obiettivo della flangia è quello di nascondere le parti dell’impianto, quindi permette di avere un risultato finale perfetto.
Lo scopo della Flangia, però, non è esclusivamente estetico. Infatti quando una persona rimane senza un certo numero di denti per un lungo periodo di tempo, tenderà al riassorbimento dell’osso mascellare, ottenendo quello che viene comunemente chiamato Sorriso Equino, e la flangia lo evita.
Un’altra differenza importante che lo distingue dalla dentiera e dall’overdenture riguarda la non mobilità della protesi, divenendo il Toronto Bridge una protesi fissa a tutti gli effetti.
Dopo aver fatto la visita di controllo, in cui il dentista avrà accuratamente esaminato le condizioni del tuo cavo orale, per valutare se il Toronto Bridge è adatto al tuo caso oppure no, il dentista preleverà un’impronta dentale che servirà al laboratorio per creare la protesi.
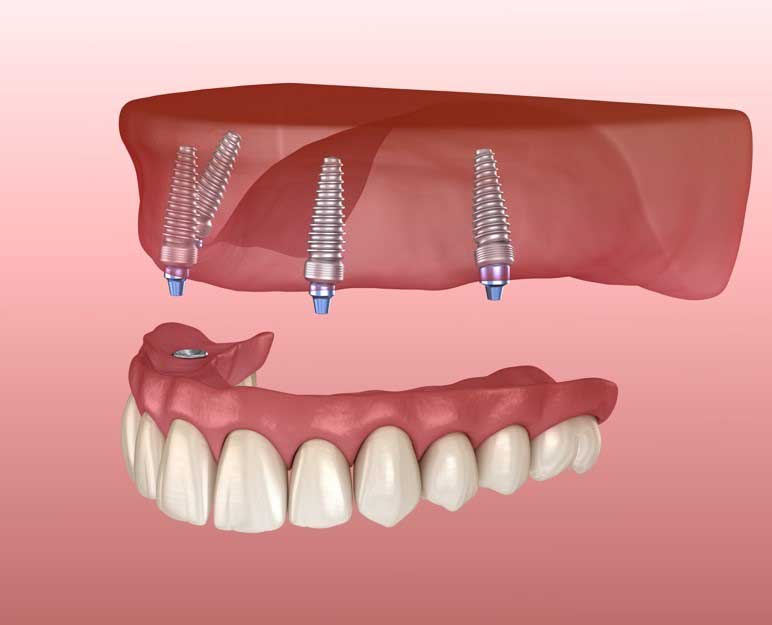
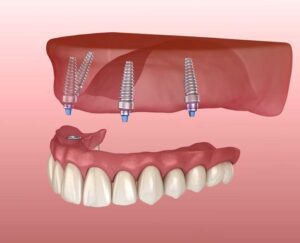
Si procede con l’inserimento degli impianti nel mascellare superiore o inferiore utilizzando la tecnica All on 4 (letteralmente tutto su 4 impianti). Questi quattro impianti di sostegno devono essere posizionati in un modo particolare, con una certa inclinazione che gli consentirà, appunto, di sostenere il peso della protesi.
I due impianti di sostegno che vengono posizionati al centro, saranno posizionati verticalmente, mentre quelli laterali saranno leggermente inclinati.
Qualora la quantità e la qualità di osso lo permetta è possibile effettuare un All on 6 (tutto su 6 impianti).
In ogni caso, la tecnica di installazione di una protesi Toronto Bridge è famosa perché è talmente rapida che nel giro di pochissime ore, il paziente tornerà a sorridere mostrando una dentatura smagliante!
Avrai intuito sicuramente che il Toronto Bridge è la soluzione ideale per tutti quei pazienti edentuli, ossia privi di denti. Tuttavia solo in presenza di alcune condizioni specifiche si può procedere con l’installazione di questa protesi così innovativa.
Per questo motivo, prima di procedere con le fasi di cui abbiamo parlato sopra, il dentista ti farà un’accurata visita di controllo e ti sottoporrà a degli esami specifici per far sì che non ci siano delle complicazioni dopo aver inserito l’impianto.
È molto importante che il candidato per l’inserimento del Toronto Bridge goda di un buono stato di salute. È molto raro che un paziente presenti il totale deterioramento del tessuto osseo e, quindi, l’impossibilità di inserire correttamente gli impianti di sostegno. Tuttavia, per eliminare ogni dubbio lo specialista potrebbe ritenere opportuno far eseguire una radiografia cone beam 3D della cavità orale.
Infatti, questi esami la radiografia o la TAC dentale sono in grado di fornire informazioni utilissime e dettagliate sullo stato di salute delle ossa e dei tessuti molli.
Come funziona per ogni tipo di protesi dentale, anche in questo caso ci sono delle piccole accortezze a cui rendere conto per una manutenzione dell’impianto.
Mantenere la protesi pulita è la regola principale da seguire per evitare che si presentino delle complicazioni sgradevoli, ad esempio l’accumulo dei batteri al di sotto della stessa.
La protesi è talmente simile ai denti normali che sarà sufficiente continuare a spazzolare i denti almeno tre volte al giorno.
Devi prestare particolare attenzione a non favorire l’accumulo dei batteri (ad esempio con i residui del cibo) al di sotto della flangia aiutandoti con un idropulsore e scovolini.
In ogni caso, se ti attieni a seguire tutti i consigli che ti darà il tuo dentista, non hai nulla da temere!
I vantaggi di questa innovativa pratica dentistica sono veramente tanti.
Tuttavia di seguito vi citiamo i più importanti che spesso costituiscono parte delle motivazioni che convincono i pazienti a mettere questa protesi:
- La procedura dura qualche ora e al termine il paziente potrà riprendere il suo normale stile di vita
- I denti artificiali sono talmente robusti da permettere a chiunque di mangiare normalmente, dimenticando di indossare una protesi
- Con l’ausilio della tecnica All on four o All on six, viene allontanato il rischio di danneggiare il nervo mandibolare
- L’intervento chirurgico è minimo e relativamente invasivo e se il paziente indossa già gli impianti di sostegno non si dovrà nemmeno intervenire chirurgicamente
- La protesi non si stacca e non traballa (ad esempio mentre si parla o mentre si mangia) perché è letteralmente avvitata alle ossa del paziente
- Non c’è il rischio del famoso Sorriso equino, grazie alla presenza della gengiva finta
- Chi la indossa riacquista piena fiducia in se stesso, senza temere di aprire bocca a causa della mancanza dei denti
- Grazie ai tipi di materiali che vengono utilizzati, l’effetto finale sarà naturale e i denti artificiali si mimetizzano perfettamente con quelli naturali

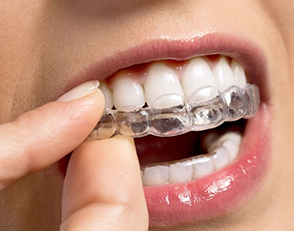
ORTODONZIA INVISIBILE, COS’È?
L’Ortodonzia Invisibile attraverso l’uso di allineatori trasparenti è la terapia ortodontica più richiesta dai pazienti particolarmente attenti all’estetica e al comfort. Questo perché, oltre ad essere totalmente invisibile, è attualmente l’apparecchio più sottile che esista.
Ogni allineatore viene programmato su misura per te.
Con piccoli movimenti sequenziali e controllati, allinea i tuoi denti nella posizione ideale.
È facilmente rimovibile.
Potrai toglierlo durante i pasti, per spazzolare i denti e passare il filo interdentale, mantenendo così l’igiene dentale quotidiana.
Gli allineatori si sostituiscono ogni 12 – 15 giorni.
Seguendo l’ordine progressivo, potrai raggiungere un risultato davvero sorprendente, giorno dopo giorno.

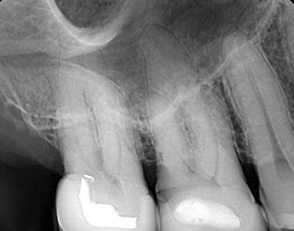
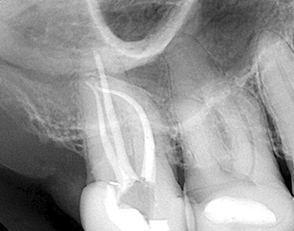
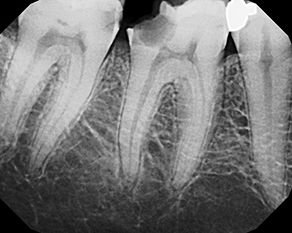
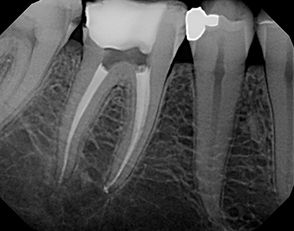
COS’È L’ENDODONZIA (DEVITALIZZAZIONE)?
L’ Endodonzia è la scienza medica, nell’ambito dell’Odontoiatria, che ha per oggetto i tessuti interni del dente, le patologie e i trattamenti correlati. Quando questi tessuti o i tessuti che circondano la radice dentale si ammalano o danneggiano a causa di carie o traumi, il trattamento endodontico permette di salvare il dente.
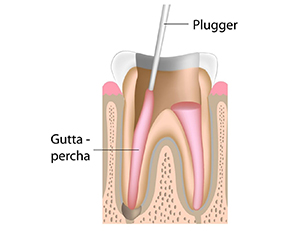
Il trattamento endodontico (o cura canalare anche detto devitalizzazione) consiste nella rimozione della polpa (nervo dentale) infiammata e infetta, presente all’interno del dente e per tutta la lunghezza delle radici, e nella sua sostituzione con un’otturazione permanente in guttaperca e cemento canalare, previa adeguata detersione e sagomatura dei canali radicolari.
Il risultato è che il dente non sarà più un serbatoio infettivo e, dopo un’adeguata ricostruzione della corona, potrà continuare a svolgere le stesse funzioni di un dente integro. La percentuale di successo di una cura canalare corretta è elevatissima. La percentuale diminuisce nei casi di ritrattamento endodontico, quando cioè è necessario ripetere la procedura per un insuccesso precedente (errori d’esecuzione, complessità anatomiche, difficoltà obiettive)
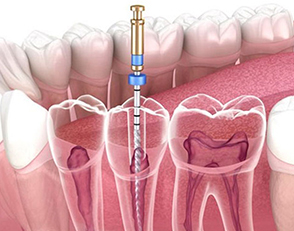
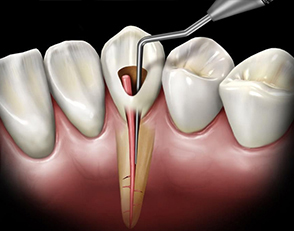
Il trattamento endodontico è ormai veloce anche per i molari, grazie alle nuove tecniche e alle moderne apparecchiature a disposizione. Le fasi operative sono le seguenti:
- Anestesia locale per neutralizzare il dolore anche nei casi con polpa ancora sensibile
- Ricostruzione provvisoria della corona dentale quando questa è molto distrutta, allo scopo di eliminare tutta la carie senza rinunciare alle pareti della cavità del dente (contenimento dei liquidi disinfettanti e aggancio del foglio di gomma isolante)
- Isolamento del campo operatorio mediante la diga di gomma consistente in un foglio di lattice di gomma teso da un archetto e tenuto fermo da un gancio posto intorno al dente da curare o a un dente vicino.
- Apertura della camera pulpare: accesso alla polpa attraverso una cavità preparata dal lato masticante del dente
- Reperimento del o dei canali radicolari con l’ausilio di ingrandimenti ottici.
- Misurazione della lunghezza di lavoro ossia di ciascun canale presente (da un riferimento sulla corona fino all’apice radicolare) mediante una radiografia e un localizzatore elettronico d’apice (la dose di radiazione assorbita nell’esecuzione di una radiografia ad uso odontoiatrico è minima).
- Strumentazione dei canali mediante strumenti endodontici che asportano la polpa canalare, contaminata dai batteri e sostanze infette, creando nel medesimo tempo una forma delle pareti adatta a una completa otturazione.
- Lavaggi con ipoclorito di sodio, potente disinfettante, per ottenere un ambiente il più possibile pulito e asettico
- Otturazione canalare mediante guttaperca, materiale plastico e modellabile con il calore, associato a un cemento canalare
- Ricostruzione della corona
- Controllo radiografico della fine della cura
- Eventuale protesi fissa (corona o ponte)
COS’È UN INTARSIO DENTALE?
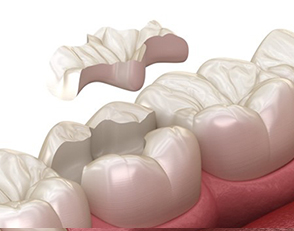
L’intarsio è un restauro parziale del dente. Viene definito restauro indiretto perché è realizzato “a tavolino” al di fuori della bocca del paziente e successivamente con una metodica di incollaggio adesiva viene “unito” al dente.
Gli intarsi dentali vengono utilizzati principalmente per la ricostruzione dei premolari e dei molari sia dell’arcata superiore che inferiore. Quando la dimensione della superficie dentale da ricostruire è tanto ampia da rendere difficoltosa o sconveniente l’esecuzione di un’otturazione convenzionale, l’intarsio permette un’ottimale ricostruzione anatomica del dente.
Ricostruendo il dente con un intarsio la superficie masticatoria (superficie occlusale) può essere ristabilita in armonia con l’andamento della superficie masticatoria di denti che si trovano nell’arcata dentaria opposta e i punti di contatto con i denti vicini possono essere ricreati perfettamente evitando così tutti gli inconvenienti che derivano dagli accumuli di cibo tra un dente e l’altro.
Il materiale migliore per la costruzione degli intarsi è l’oro che però oggi per motivi estetici viene usato sempre più raramente.
Nella moderna odontoiatria gli intarsi sono realizzati utilizzando materiali che riproducono il colore bianco del dente come i materiali ceramici o le resine composite.
Per la realizzazione di un intarsio occorrono almeno due sedute; la prima seduta è dedicata alla preparazione del dente e alla presa dell’impronta. E’ possibile così la realizzazione di un modello in gesso su cui il tecnico può eseguire la costruzione dell’intarsio.
La successiva seduta, che si svolge quando l’intarsio è pronto, è dedicata alla sua cementazione (unione dell’intarsio al dente).
Nel frattempo sul dente trattato viene messo un materiale provvisorio.
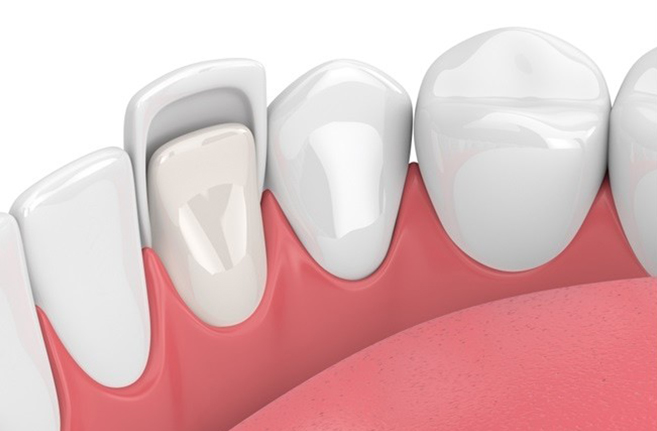
FACCETTE ESTETICHE (VEENERS)
Se ha dei problemi estetici con i denti anteriori, come la spaziatura eccessiva dei denti (diastema), oppure la discolorazione di qualche dente, o se i tuoi denti hanno subito dei leggeri danni che non compromettono del tutto la loro funzionalità ma rovinano l’estetica del sorriso, allora le faccette dentali in ceramica sono la soluzione perfetta per il tuo sorriso.
CHE COS’È IL BRUXISMO?
Il bruxismo è l’abitudine a serrare fortemente o digrignare i denti. Può insorgere a qualsiasi età e interessare anche i bambini, con un trend che negli ultimi anni, complice il cambiamento negli stili di vita, ha visto aumentare la sua incidenza nella popolazione mondiale. Il bruxismo è un disturbo poco conosciuto e spesso sottostimato dal paziente. Può manifestarsi con il serramento e digrignamento dei denti ma anche in una forma più difficile da evidenziare come “serramento mandibolare” che induce a mantenere i muscoli masticatori contratti rigidamente in una posizione fissa, senza alcun contatto dentale; quest’ultima condizione, in particolare, è considerata dagli esperti uno dei fenomeni emergenti del nuovo millennio.
Non è semplice fare diagnosi di bruxismo, il fenomeno può manifestarsi principalmente durante il sonno, per lo più inconsapevolmente, e soprattutto nei periodi di maggiore stress o tensione, ma anche essere diurno. Può evidenziarsi con rumore notturno provocato dallo sfregamento incontrollato dei denti, può determinare l’insorgenza di sintomatologia algica muscolare o articolare, o anche semplicemente portare a sensibilità dentale da esposizione dentinale. Una delle conseguenze più evidenti del bruxismo è l’eccessiva e anomala usura dei denti e la presenza di lesioni, scheggiature o incrinature, sia della dentatura naturale sia dei restauri protesici.
In caso di bruxismo notturno, il “bite” rigido può rappresentare una valida soluzione finalizzata a proteggere i denti ed alleviare la tensione articolare e muscolare.
Il bite dentale è una delle soluzioni comuni per risolvere problemi dentali che si ripercuotono in diverse aree del corpo. Mal di testa, dolori alla schiena, disturbi all’orecchio, fastidi alla zona tra collo e spalle: tutto questo potrebbe trovare soluzione migliorando l’occlusione dentale. Vale a dire la chiusura delle due arcate.
Lo scopo principale di questo strumento (traduzione dall’inglese: morso) è quello di scongiurare danni e problemi derivati dal digrignamento notturno. Questa condizione spesso viene auto-diagnosticata ma deve essere sempre valutata grazie alla presenza di un dentista che può suggerire la cura in base ai sintomi.
- Preserva lo smalto dallo sfregamento eccessivo e involontario
- Disinnesca la forza caricata da mandibola e mascella rilassando i muscoli del collo, della cervicale e delle spalle
- Spesso questa soluzione può essere la chiave per dare sollievo alla zona dorsale e al trigemino.
Ci sono diverse motivazioni che portano il dentista a suggerire il bite e la diffusione del bruxismo, spesso legato a situazioni di stress quotidiano, spinge i singoli a improvvisare acquistando bite dentali senza un’indicazione chiara. In realtà si dovrebbe prima comprendere quale differenza viene fatta tra i diversi modelli.
- Rigidi (o personalizzati)
Sono i bite che si creano grazie al contributo del dentista che crea un profilo preciso prendendo la forma dalla dentatura del singolo paziente che ha bisogno di una soluzione specifica.
- Morbidi (o universali)
Sono i bite che si trovano in farmacia o in parafarmacia e possono essere acquistati dall’utente finale senza prescrizione o indicazioni particolari. Essendo morbidi si autoregolano intorno ai denti ma non offrono la stessa personalizzazione di quelli rigidi, hanno una ridotta tenuta e sono validi al controllo dell’usura dentaria ma non delle problematiche articolari.
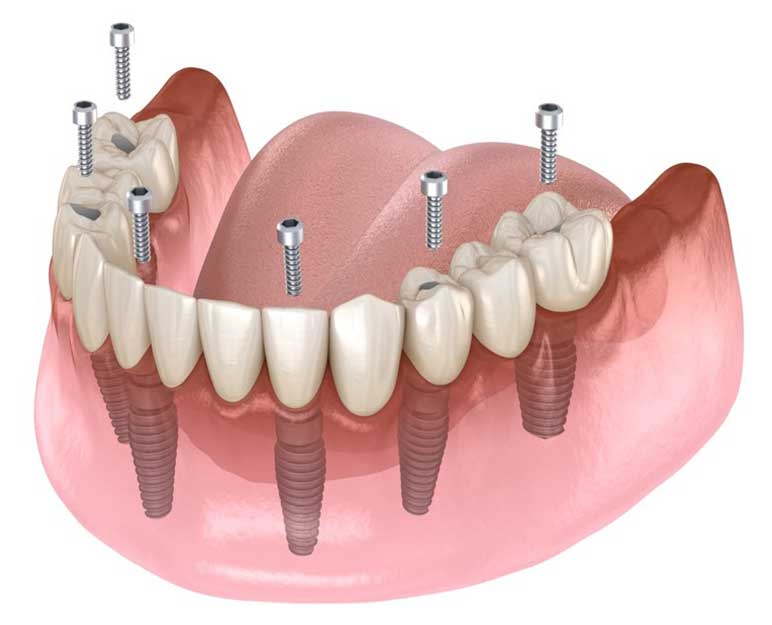
ALL ON 4 e ALL ON 6: UNA TECNICA IMPLANTOLOGICA CHE VIENE TANTO PUBBLICIZZATA
Intanto traduciamo queste tre parole: significa tutto in 4 o 6, cioè che possiamo riabilitare un’arcata con protesi fissa solo con 4 o 6 impianti, cosa che in realtà era già stata dimostrata in passato da Branemark, l’inventore della moderna implantologia.
Ma ora ci si è spinti un po’ più in la: siccome le zone posteriori della bocca sono quelle dove la percentuale di successo degli impianti è più bassa per la presenza di poco osso e di scarsa qualità, con questa tecnica non solo si usano 4 o 6 impianti, ma gli impianti posteriori vengono inclinati verso le zone anteriori in modo da sfruttare tutto l’osso disponibile con impianti più lunghi. Questi impianti vengono poi caricati con la protesi qualche ora dopo l’intervento o il giorno dopo (Toronto Bridge).
I vantaggi sono evidenti: riduzione dei costi, semplificazione della procedura chirurgica, la possibilità di avere subito la protesi riducendo la durata della terapia.
La percentuale di successo varia da individuo ad individuo ed è legata alle condizioni di salute generali ed alle abitudini del paziente.
Per un individuo sano con buona igiene orale e con una buona salute generale, gli impianti hanno un tasso di successo superiore al 95%.
LO SAPEVI CHE?
Secondo alcuni ricercatori è presente una forte correlazione tra malattie cardio-vascolari e parodontali. I batteri gengivali producono molecole infiammatorie che partecipano alla formazione di placche aterosclerotiche, a loro volta causa di ictus e infarti.
L’utilizzo di tabacco in tutte le sue forme comporta una riduzione/alterazione graduale del senso del gusto e dell’olfatto, con le ovvie conseguenze negative nella degustazione dei cibi e delle bevande.
Il fumo è un fattore di rischio anche per le apnee del sonno, patologia che determina numerosi micro-risvegli durante la notte, diminuendo drasticamente la qualità del riposo, con tutte le relative conseguenze negative sulla salute.
Il ruolo del tuo dentista può essere cruciale nell’accrescere la consapevolezza dei rischi per la tua salute orale associati al consumo di tabacco. Lasciati condurre verso il progressivo allontanamento da questo inesorabile “nemico”, salva il tuo sorriso!
QUALI SONO I PRINCIPALI DANNI PROVOCATI DAL FUMO?
I forti fumatori devono rassegnarsi con il tempo ad avere un sorriso…senza denti!! (Journal of Periodontology)
La bocca è la porta d’ingresso del fumo e qui esso causa numerosi danni, spesso sottovalutati o addirittura sconosciuti, non risparmiando nessuna parte della bocca, dallo smalto dei denti ai materiali di otturazione, dalle gengive agli impianti dentari, dall’alito alla pelle del viso.
Scopriamoli insieme!
- SMALTO
Formazione di macchie e colorazioni, dal colore giallo al marrone, sia su denti naturali che sui denti protesizzati e restaurati, sulle otturazioni estetiche.
Aumento della formazione e del deposito di tartaro (placca batterica calcificata) sui denti. Le superfici dentarie, rese così ruvide, richiamano altra placca, provocando l’aumento di carie e infiammazioni gengivali.
Il fumo spesso è correlato al digrignamento notturno dei denti, favorendo l’usura delle superfici dentali. Questo fenomeno, oltre ad essere antiestetico, porta in superficie lo strato sottostante di dentina che tende a colorarsi più facilmente e in profondità.
Anche fumare la pipa causa l’usura dei bordi dei denti frontali, per via del ripetuto traumatismo sui bordi degli incisivi.
- GENGIVE
Il fumo di sigaretta diminuisce l’ossigeno presente nelle gengive. In un ambiente con poco ossigeno sopravvivono solo i batteri più aggressivi presenti nella placca, responsabili delle forme più gravi di parodontite, ancora definita impropriamente “piorrea”. I risultati sono aumento della mobilità dentaria, ritiro delle gengive e precoce perdita dei denti, che nei forti fumatori è ben 3 volte più probabile che nei non-fumatori.
- IMPIANTI DENTARI
Il fumo di tabacco peggiora e rallenta la guarigione delle ferite in seguito a interventi di chirurgia orale. In particolare in implantologia l’abitudine al fumo aumenta da 2,3 a 5,8 volte il rischio di un insuccesso implantare e aumenta da 3,6 a 4,6 volte il rischio di ammalarsi di perimplantite rispetto ai non fumatori.
- GUARIGIONE DELLE FERITE CHIRURGICHE
Il fumo di tabacco peggiora e rallenta la guarigione delle ferite in seguito a interventi di chirurgia. Il fumo oltre a influenzare negativamente la difese (immunoglobuline e cellule immunitarie) riduce la percentuale di ossigeno nel sangue e quindi la ridotta ossigenazione dei tessuti anche di quelli orali alterando i processi di guarigione. Le alveoliti post-estrattive (infezioni dell’osso dopo un estrazione dentaria) sono quattro volte più frequenti nei fumatori rispetto ai non fumatori.
- ALITO
Il tabacco provoca una forte e sgradevole alitosi, avvertibile facilmente quando il paziente si siede sulla poltrona odontoiatrica. La costante preoccupazione dell’alito cattivo induce il fumatore ad eccedere nel consumo di mentine e chewing-gum, che aggravano le erosioni dello smalto a causa del loro contenuto in zucchero e/o acido citrico.
- I NOSTRI BAMBINI
I bambini con gravi difetti congeniti, come la labio-palatoschisi, hanno madri che hanno fumato in gravidanza.
I figli dei fumatori hanno una maggiore probabilità di sviluppare carie in età precoce e di digrignare i denti di notte.
- MALATTIE DELLE MUCOSE
Leucoplachia: è una lesione caratterizzata da macchie bianche situate su guance e lingua, a volte accompagnata da zone rosse. E’ una lesione potenzialente maligna e quindi va fatta assolutamente controllare dal proprio dentista.
Candidosi: è un’infezione fungina solitamente caratteristica di chi ha un sistema immunitario poco efficiente (bambini, anziani, diabetici, immunodepressi…). Si presenta con macchie bianche che, se spatolate, solitamente sono asportabili. Il fumo abbassa le difese immunitarie rendendo quindi il fumatore più soggetto a varie infezioni, oltre a quella candidosica.
- TUMORE AL CAVO ORALE
E’ ormai noto che il tabacco in tutte le sue forme causa cancro orale. Oltre l’80 % circa di tutti i carcinomi orali è attribuibile all’uso di tabacco. Il cancro orale include quello del labbro, della lingua, della gengiva, delle mucose della bocca, dell’oro-faringe (parte iniziale della gola). Tale associazione fra cancro orale e tabacco è strettamente dipendente dalla dose, dalla durata dell’esposizione e dalla modalità di esposizione. Di contro, l’abbandono dell’utilizzo di tabacco si associa a una progressiva riduzione del rischio. L’associazione con il consumo di alcol aumenta considerevolmente il rischio. Anche il fumo passivo aumenta il rischio del 63%.
- PELLE
Il fumo toglie ossigeno alla pelle, rendendola spenta e opaca, facilitando le macchie della pelle e la formazione di rughe soprattutto nella regione intorno alle labbra, a causa della caratteristica e ripetuta “smorfia” che viene fatta quando si inspira dalla sigaretta.
CARIE DENTALI: COSA SONO E COME CURARLE
La carie dentale, (dal latino caries, «corrosione, putrefazione») è una delle malattie degenerative più diffuse e comuni in ambito odontoiatrico. Si tratta di un processo degenerativo che danneggia i tessuti duri del dente (smalto e dentina) ed è causato da batteri presenti nel cavo orale e che si rifugiano nella placca e nel tartaro all’interno dell’arcata dentaria.
Il colletto dentale è quella parte del dente tra la corona e la radice, attorno alla quale si sviluppa il margine della gengiva. È una zona molto importante perché qui tende ad accumularsi la placca batterica. È quindi fondamentale, durante il lavaggio dei denti, prestare particolare attenzione alla pulizia del colletto, per prevenire malattie come la gengivite e la parodontite.
Molteplici sono i fattori esogeni o endogeni che causano la carie dentale, alcuni dei quali ancora sconosciuti.
Le cause endogene della formazione delle carie
- Quantità e tipologia della saliva: la saliva controlla l’acidità della bocca ed ha anche funzione antimicrobica, immunitaria e protettiva nei confronti degli agenti cariogeni. Da ciò ne discende che ogni condizione che porti ad una scarsa produzione salivare, la renda più viscosa, o ne abbassi il pH (come avviene, per esempio, durante la gravidanza) predispone i denti all’attacco batterico.
- Caratteristiche dei denti: le caratteristiche strutturali dei denti incidono notevolmente sulla possibilità di formazione della carie. Un solco interdentale accentuato favorirà, per esempio, un maggiore ristagno di residui alimentari che, come sappiamo, sono terreno fertile per lo sviluppo batterico.
Le cause esogene della formazione delle carie invece agiscono direttamente sulla superficie più esterna del dente, nel preciso punto in cui ha inizio il processo infettivo. Tra di esse possiamo annoverare:
- Placca dentale, il principale agente causale della carie. La placca dentale, una patina adesa alla superficie dei denti sulla quale si sviluppano i batteri, origina a partire dalla precipitazione di proteine e mucoidi salivari: in simili circostanze, i batteri vi aderiscono e proliferano.
- Lo streptococco mutans interviene invece nella formazione della placca batterica sulla quale aderiscono gli altri microrganismi patogeni.
È doveroso precisare che i batteri appena citati, coinvolti nella carie, non sono specifici: nonostante causino l’insorgenza dell’infezione, essi non agiscono tramite le loro tossine, bensì rilasciando i prodotti del loro metabolismo.
Vi sono inoltre altri fattori che possono contribuire all’insorgenza della carie dentale:
- Alimentazione: un elevato consumo di alimenti zuccherini (caramelle, dolci, bevande zuccherate e simili) modifica il naturale equilibrio batterico della bocca, creando alla carie terreno fertile. In sostanza, un individuo che si alimenta in modo sano, tende a sviluppare meno carie sempre rispettando le basilari regole di igiene dentale.
- Tabacco: Oltre a rendere i denti gialli, il fumo favorisce il proliferarsi delle carie. Infatti alcuni tipi di tabacco contengono una massiccia quantità di zuccheri che vanno ad aumentare l’insorgere di tale patologia.
In una prima fase la carie può essere completamente asintomatica.
Con il passare del tempo, i primi sintomi della carie sono:
- sensibilità via via crescente a sbalzi di temperatura come il caldo/ freddo;
- colore dello smalto che si modificaperdendo la sua naturale lucentezza;
- mal di denti, causato da un processo cariogeno già avanzato che è penetrato in profondità, fino alla polpa dentale.
Curare una carie ai denti è un’operazione comune, ma richiede un’attenta visita da parte del dentista per determinarle la corretta classificazione e intervenire con un’adeguata cura.
Determinare lo stadio di avanzamento della carie permette di ottimizzare anche la cura:
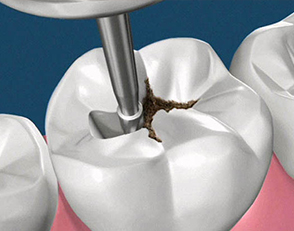
- Carie in stadio iniziale/intermedio: si procede con un’accuratapulizia della dentina infetta e ad una successiva otturazione, riempendo la cavità con appositi materiali. Infine si procederà alla sigillazione con resine composite ben tollerate dall’organismo, che donano un’ottimale aspetto estetico avendo lo stesso colore del dente naturale.
- Carie in stadio avanzato: quando la carie dentale ha ormai compromesso il dente, ovvero con presenza di pulpiti o granulomi, l’unica soluzione è asportare totalmente la polpa del dente colpito e procedere con unadevitalizzazione del dente. Qualora la devitalizzazione non fosse sufficiente si procederà all’estrazione del dente e e alla sostituzione del dente con un impianto dentale singolo.
Curare la carie comporta l’asportazione della dentina infetta, pertanto si ricorre all’utilizzo di strumento odontoiatrici che permettano tale operazione. La cura della carie non è dolorosa per il paziente in quanto svolta in anestesia.
L’unico fastidio successivo alla cura della carie è un senso di gonfiore dovuto all’anestetico che sparisce in poco tempo.
Una carie non curata porta gravi problemi per la salute del dente, che si manifestano con ascessi, gengiviti, granulomi e parodontiti, e con forte dolore.
Se non curata la carie porta alla totale distruzione del dente, per questo è necessario ricorrere al dentista che potrà in questo modo salvare il dente.
Per una corretta prevenzione delle carie basta seguire questi semplici accorgimenti:
- L’igiene del cavo orale è la prima cosa da fare per evitare l’insorgere di carie dentali. Il consiglio è di utilizzare quotidianamente, più volte al giorno (almeno 3), lo spazzolino, un buon dentifricio e se possibile anche il filo interdentale, in quanto ognuno di essi ha una specifica funzione che permette di mantenere la bocca pulita e sana, che essendo igienizzate, è ostile alla formazione delle carie.
- Un controllo dentistico ogni 6 o al massimo 12 mesi con pulizia professionale dei denti, che permette l’eliminazione di placca e tartaro.
- La sigillazione dentale, utile per prevenire la formazione della carie. Si applica una speciale resina protettiva sui denti sani, in modo da proteggere i denti da eventuali processi cariogeni. Questa tecnica è particolarmente indicata per la protezione dei denti molari permanenti.
- Smettere di fumare(o limitare il fumo di sigari e sigarette). Il fumo è nemico dell’igiene orale e spesso è strettamente correlato a denti gialli, alito cattivo ed infezioni dentali. In tali condizioni si è più esposti all’insorgere di carie dentali.

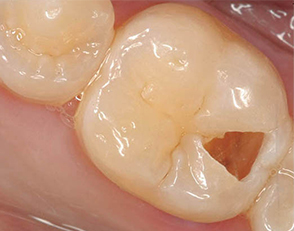
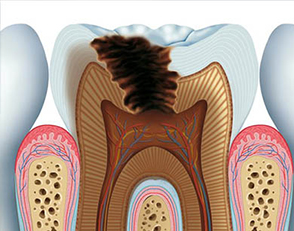
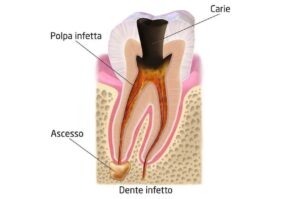
GRANULOMA , COS’È ?
Alcuni sanno benissimo di che si tratta, altri ne hanno sentito solo parlare. Vediamo effettivamente cosa lo causa e come si interviene.
Il granuloma dentale, chiamato anche apicale o periapicale, è un’infiammazione cronica dell’apice radicolare del dente, dovuta alla risposta del nostro organismo a un’invasione batterica che dalla radice si espande verso l’osso circostante.
- In forma semplice, la più diffusa, ha una forma arrotondata, dimensione ridotta e la zona infiammata è circoscritta all’apice della radice. Solitamente in questa fase è asintomatico e silente e può permanere in questo stato anche per molto tempo.
- Come granuloma suppurato, ovvero in fase acuta dell’infiammazione e spesso è accompagnato dalla presenza di pus e quindi da ascesso dentario.
- Come granuloma ascessualizzato quando all’interno del granuloma si cronicizza un ascesso dentale.
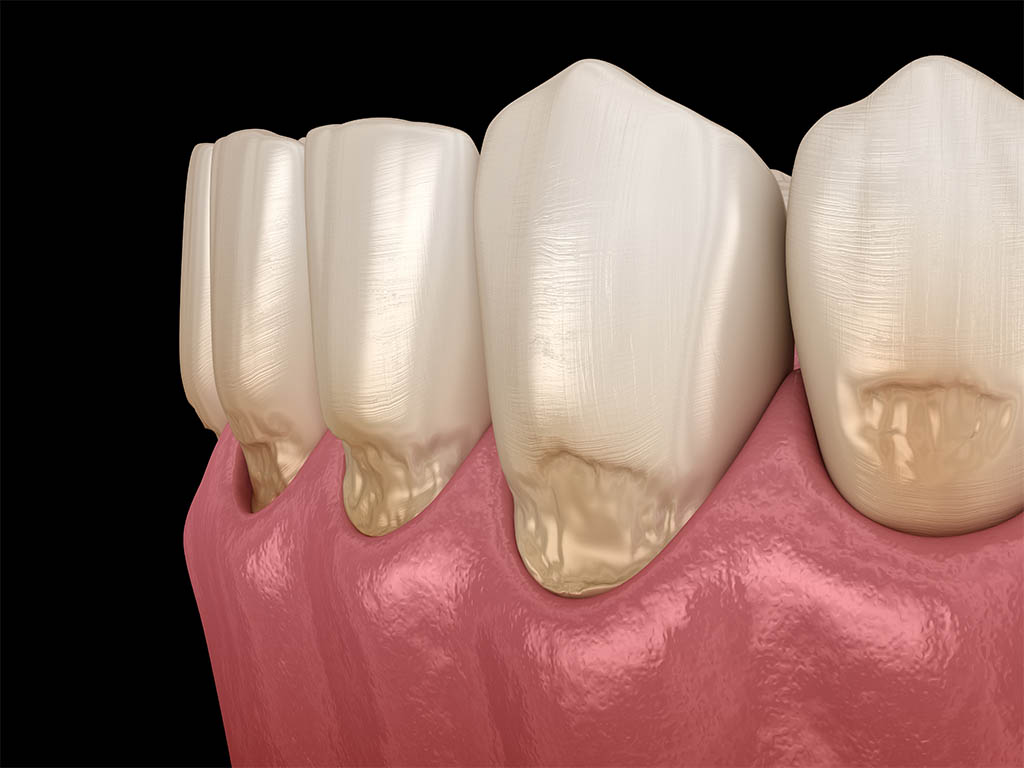
COLLETTO DENTALE SCOPERTO: CAUSE E POSSIBILI SOLUZIONI
A volte, magari proprio mentre stiamo lavando i denti, capita di avvertire una maggiore sensibilità. In alcuni casi potrebbe dipendere dallo smalto dentale, rovinato a causa di uno spazzolamento troppo vigoroso o dal consumo di cibi acidi. In altri casi, le ragioni stanno in un altro tipo di problematica: quella del colletto dentale scoperto.
Il colletto dentale è quella parte del dente tra la corona e la radice, attorno alla quale si sviluppa il margine della gengiva. È una zona molto importante perché qui tende ad accumularsi la placca batterica. È quindi fondamentale, durante il lavaggio dei denti, prestare particolare attenzione alla pulizia del colletto, per prevenire malattie come la gengivite e la parodontite.
Proprio la parodontite è la prima causa del colletto dentale scoperto. Questa malattia, detta comunemente “piorrea”, colpisce il parodonto, cioè l’apparato di sostegno del dente che è composto dall’osso, dal legamento parodontale e dalla gengiva, distruggendolo.
La parodontite si forma quando nel solco gengivale si deposita la placca batterica che favorisce lo sviluppo di una tasca parodontale, cioè uno spazio dove si accumulano i batteri. Questi ultimi, se non eliminati, distruggono progressivamente la gengiva e l’osso. La conseguente recessione della gengiva fa sì quindi che il colletto dentale venga scoperto.
Un’altra causa del colletto dentale scoperto è l’utilizzo scorretto dello spazzolino.
Uno spazzolamento effettuato con una tecnica errata, oppure con troppa forza, determina un’abrasione dello smalto del dente e una recessione gengivale. Anche in questo caso il colletto dentale scoperto porterà ad un aumento della sensibilità del dente. Quindi è molto importante praticare un’adeguata igiene orale ed effettuare controlli trimestrali, semestrali o annuali in base al caso.
Una buona soluzione può essere l’otturazione in composito, che consente di riempire la parte consumata. Vi consigliamo di prevenire il problema del colletto dentale scoperto con una corretta igiene orale, in modo da non danneggiare la gengiva e, allo stesso tempo, tener lontana la parodontite.